BGU 03 :
Chapitre 8, Physiologie endocrine du mâle.
Télécharger le document sur le serveur FTP ou sur le serveur web (HTTP).
I Rappels anatomiques.
L’appareil mâle est constitué :
- des organes qui produisent les gamètes et les hormones : ce sont les testicules.
- Les vois sécrétrices.
- Les glandes annexes : prostate, vésicule séminale…
- Les testicules ont un poids et une taille variable.
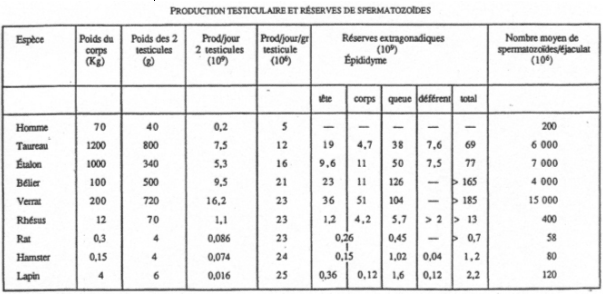
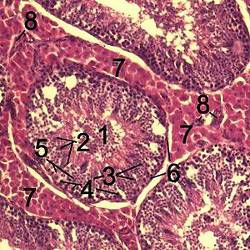
On trouve un rapport de 1/1500 chez l’homme et seulement 1/100 chez le rat. La tunique de l’albuginée est composée de collagène et de fibres musculaires et sert à propulser les spermatozoïdes vers les voies excrétrices. Les testicules sont séparés par des cloisons en lobules (à peu près 300 au total). Chaque lobule contient un à quatre tubes séminifères (très contournés). Dans les tubes séminifères, on trouve les cellules séminales. Entre ces tubes, on trouve de nombreux vaisseaux sanguins ainsi que des terminaisons nerveuses et de cellules de Leydig.
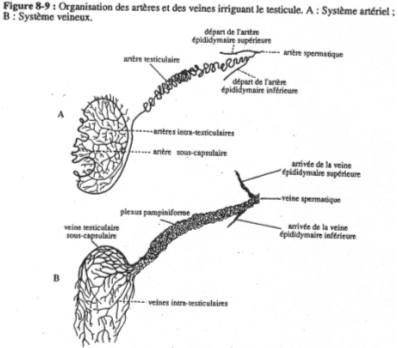
La vascularisation des mammifères est particulière car les testicules sont externes (dans le scrotum). La spermatogenèse ne peut avoir lieu que si la température des tubes séminifères est inférieure de 5 à 6°C à la température corporelle. Si la température augmente trop, il n’y a pas de spermatogenèse normale.
La cryptorchidie est la non-sortie des testicules. On trouve des cas de « stérilité professionnelle » chez les boulangers, les ouvriers des hauts fourneaux
La vascularisation est spiralée en contact étroit avec le système veineux afin de favoriser les échanges thermiques : c’est le plexus pampiniforme.
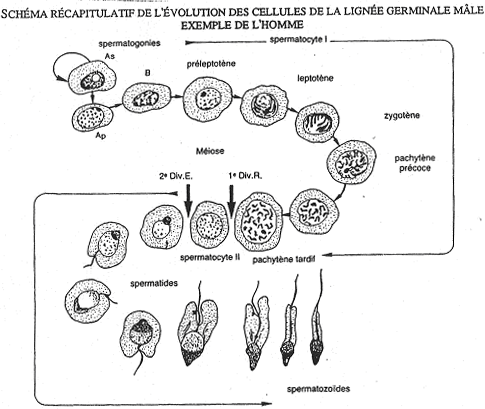
La spermatogenèse à lieu dans les tubes séminifères. Les spermatozoïdes gagnent l’épididyme avec une durée de transit de 2 à 15 jours selon les espèces (15 jours chez l’homme). La maturation des spermatozoïdes est importante. Elle permet : l’acquisition de la mobilité fléchante et la capacité à se fixer sur la zone autour de l’ovocyte. Une fois maturés, les spermatozoïdes gagnent les canaux déférents puis l’urètre.
Les glandes annexes (glandes séminales, prostate, …) donnent le volume qui représente l’essentiel du sperme. Elles permettent l’enrichissement en minéraux, enzymes, facteurs de croissance, fructose.
Les trois glandes annexes mineures sont la glande de Cowper, la glande de Tyson et la glande de Littré. Elles donnent le mucus pour la lubrification et des phéromones.
II Les cellules de Sertoli.
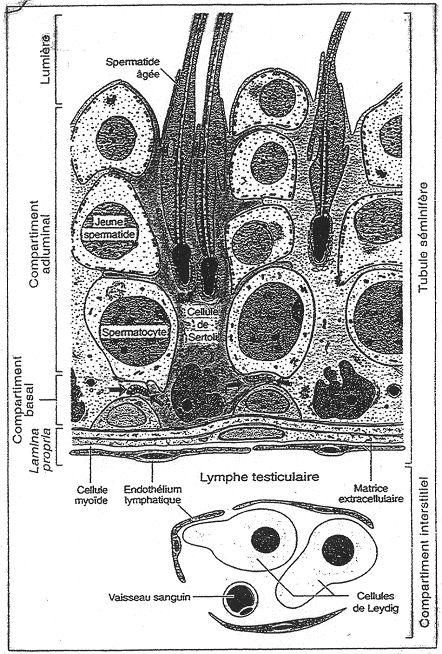
A la base, on trouve des cellules myoïdes qui sont un intermédiaire entre les fibroblastes et les cellules musculaires. Ces cellules permettent la formation de d’une matrice extracellulaire abondante. Dans le tube, on trouve deux compartiments : le compartiment basal et le compartiment adluminal. Une cellule de Sertoli est une cellule de soutien des cellules germinales. Les cellules de Sertoli sont reliées entre elles par des jonctions étanches serrées. On trouve des cellules spermatiques au-dessus de la première jonction. Ces dernières sont donc isolées : on parle de « barrière hémato-testiculaire ». Dans ce compartiment isolé, ce sont les cellules de Sertoli qui vont assurer les échanges. Cette barrière hémato-testiculaire a un rôle protecteur et un rôle de « défense immunitaire ». Toutefois, cette dernière fonction est actuellement contestée.
Les cellules de Sertoli ont donc :
- Un rôle de soutien.
- Une polarité dans le développement (rôle organisateur).
- Un rôle nutritionnel : elles sécrètent un fluide contenant des vitamines, du lactate, de la transferrine.
- Un rôle endocrine.
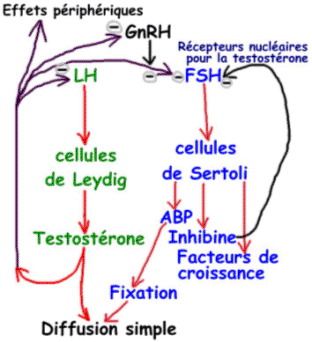
Elles assurent cette dernière fonction par la sécrétion d’inhibine (glycoprotéine formée de deux chaînes [α et ß]). Cette hormone a pour cible l’adénohypophyse où elle va inhiber la sécrétion de FSH. La FSH, elle, va stimuler la production d’inhibine : c’est une boucle de rétrocontrôle. Leur rôle endocrine est complété par la synthèse de nombreux facteurs de croissance (une quarantaine de facteurs différents) comme : TGFß, Interleukines qui exercent un contrôle sur la multiplication et la différenciation des cellules germinales. Les cellules de Sertoli vont aussi assurer la synthèse de l’AMH (Hormone Anti-Müllérienne). Cette hormone va agir contre les canaux de Müller. Elle continue à être sécrétée chez l’enfant, diminue durant la puberté puis reste mesurable chez l’adulte. Un autre produit de synthèse des cellules de Sertoli est l’ABP (Androgène Binding Protéine). Cette ABP a une forte affinité pour la testostérone mais, toutefois, ce n’est pas une protéine de transport : elle sert à fixer la testostérone dans les testicules. Elle est indispensable à la spermatogenèse.
III Les cellules de Leydig.
Voir schéma précédent.
Ces cellules de Leydig sont en contact à proximité des capillaires sanguins et lymphatiques. Elles fabriquent la testostérone qui peut diffuser vers les tubes séminifères (action paracrine). Quand la testostérone passe dans le sang, elle se lie à une protéine de transport et va pouvoir exercer ces effets.
Ici, le cholestérol va donner la prégnénolone, qui pourra être transformée en progestérone ou en androgènes (testostérone). Ces derniers pourront être transformés en œstrogènes (œstradiol 17ß). On a donc une seule chaine de synthèse et seule l’expression des enzymes est régulée.
L’hormone androgène naturelle est la testostérone (l’androgène le plus puissant), mais on trouve aussi la DHEA et l’androstènedione. 95% de la testostérone circulante vient des testicules. Dans la prostate, l’enzyme 5α-réductase transforme la testostérone en 5DHT. Dans le système nerveux central mâle, ce n’est pas la testostérone qui agit mais l’œstradiol. La testostérone est donc, au préalable, convertie en œstradiol.
Le rôle de la testostérone est de permet l’acquisition et le maintien des caractères sexuels primaires et secondaires. Les caractères primaires sont le développement des organes génitaux et le démarrage de la spermatogenèse. Les caractères secondaires sont la pilosité, l’épaississement des cordes vocales, des effets métaboliques (anabolismes musculaires, métabolisme des lipides et répartition des graisses).
On peut opposer la testostérone et l’œstradiol sur le métabolisme lipidique :
- La testostérone va augmenter le taux de cholestérol LDL (le « mauvais ») et diminuer le taux de cholestérol HDL (le « bon ») vers le foie pour l’élimination.
- L’œstradiol va diminuer le taux de cholestérol LDL et augmenter le taux de cholestérol HDL.
Au niveau de la répartition des graisses :
- Chez l’homme, il y a accumulation des graisses dans les parties hautes (abdomen) : c’est la forme androïde.
- Chez la femme, il y a accumulation des graisses dans la partie basse (forme de pomme ou poire) : c’est la forme gynoïde.
- L’accumulation de type androïde entrainent des risques de maladies cardiovasculaires.
Les effets centraux de la testostérone :
- Les androgènes sont responsables des comportements :
- de dominance,
- territoriaux,
- de « monte » (chez les femelles, on parle de phénomène de « lordose »)
Pendant le développement, il y a un flash de testostérone qui permet d’imprimer le système nerveux central : on parle de sexualisation de l’hypothalamus. En effet, celui-ci, chez le mâle, ne fonctionnera pas de manière cyclique, comme chez la femelle.
IV Régulation de l’activité du testicule.
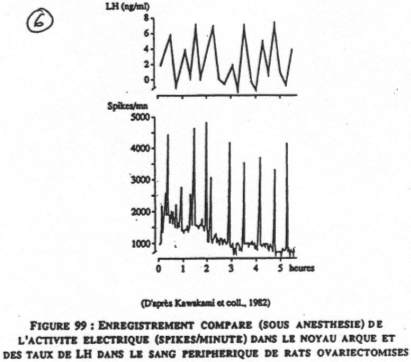
La sécrétion de LH n’est pas constante, mais, pulsatile (il y a des pics successifs toutes les 60 à 90 minutes).
L’activité électrique dans le noyau arqué montre qu’il y a une relation entre cette activité et LH. Si l’on détruit ce noyau, il y aura abolition de LH et de FSH. Les neurones à GnRH sont situés dans le noyau arqué. On peut toutefois trouver de la GnRH dans d’autres endroits.
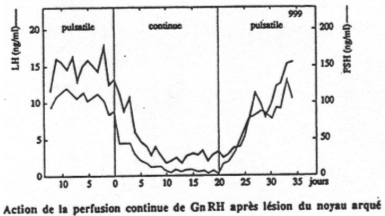
Selon le type d’injection de GnRH réalisée (pulsatile ou continue), on observe différentes réponses :
– Injection continue : il y a arrêt de stimulation de FSH et de LH : les récepteurs, au bout d’un moment se désensibilisent.
– Injection pulsatile : normale.
La LH a pour cible les cellules de Leydig. La FSH est moins sensible à GnRH que LH mais elle est très sensible aux rétrocontrôles des hormones périphériques. C’est l’inverse pour LH.
Aucun commentaire jusqu'à présent.