Physiologie Animale :
Chapitre 3 : La Digestion.
Télécharger le document sur le serveur FTP ou sur le serveur web (HTTP).
I. Introduction.
Les cellules de l’organisme ont besoin de nutriments : glucides, lipides, protéines, vitamines, sels minéraux et eau ; ces nutriments existent dans nos aliments, mais sous une forme complexe, incapables de traverser les membranes cellulaires.
La digestion a donc pour rôle de simplifier le bol alimentaire, l’amenant progressivement vers des formes physiques et chimiques, compatibles avec leur absorption digestive et leur transfert dans le système de distribution cellulaire : le sang et la lymphe. Ce rôle est assuré par le tube digestif dont le fonctionnement peut se résumer par :
- Une activité mécanique : aspiration, mastication, déglutition, brassage, remplissage et vidange.
- Une activité chimique et biochimique, surtout enzymatique, faisant intervenir des sucs élaborés par des cellules ou des glandes.
La température, l’osmolarité, le pH du bol alimentaire, la dimension des particules, leur liposolubilité et leur hydrosolubilité seront amenés progressivement par le travail des différents segments du système digestif à des caractéristiques favorables au passage trans-membranaire.
II. Anatomie.
A. Structure générale
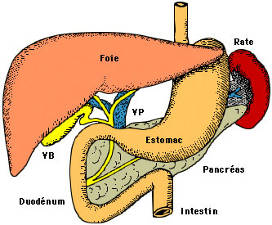
Le système digestif comprend le tube digestif dont les éléments sont la bouche, le pharynx, l’œsophage, l’estomac, l’intestin grêle, le côlon, le rectum et les glandes annexes, comme les glandes salivaires, la vésicule biliaire et certaines parties du foie et du pancréas.
On peut assimiler le tube digestif à un conduit de calibre variable, traversant le corps de la bouche à l’anus, sa longueur est d’environ 5m, sa lumière est en continuité avec le milieu extérieur, si bien que son contenu ne fait pas partie intégrante de l’organisme : c’est l’exemple des bactéries très présentes dans la partie terminale de l’intestin où elles sont inoffensives et même utiles mais, si elles pénètrent dans l’organisme, elles deviennent rapidement pathogènes, c’est ce qui se passe lors des crises d’appendicite.
L’anatomie de chaque segment du tube digestif sera détaillée lors de l’étude des différentes étapes de la digestion.
B. Histologie.
L’histologie du tube digestif est identique sur toute sa longueur. En allant de l’extérieur vers la lumière du tube digestif, on rencontre :
- une séreuse qui enveloppe le tube,
- une 1ère couche de muscles lisses orientée longitudinalement,
- une 2ème couche de muscles lisses circulaires,
- une 3ème couche appelée « muscularis mucosae » ou pour être plus explicite “la musculaire de la muqueuse” ; elle est constituée de fibres circulaires et de fibres longitudinales ; elle se situe exactement entre la sous-muqueuse (qui est au contact de la couche de muscles lisses circulaires) et la muqueuse.
- la muqueuse est la couche cellulaire au contact de la lumière ; c’est là que se trouvent les glandes exocrines qui déversent les produits de leur sécrétion dans la lumière et les villosités épithéliales chargées de l’absorption des nutriments. C’est une couche plissée qui accroît la surface de contact avec le bol alimentaire.
La sous-muqueuse est un tissu conjonctif qui contient quelques cellules glandulaires exocrines mais surtout les vaisseaux sanguins et lymphatiques qui draineront les nutriments absorbés.
Organisation :
SE = séreuse
CML = couche de muscles lisses
< —- > PLEXUS 1
CMC = couche de muscles circulaires
SM = sous-muqueuse
MM = musculaire de la muqueuse
< —- > PLEXUS 2
M = muqueuse
La surface du tube digestif n’est pas lisse, mais finement plissée, surtout au niveau de l’intestin grêle (100 à 150m²).
Tous ces muscles sont formés de faisceaux de myofibrilles anastomosées, c’est-à-dire dont les membranes fusionnent par endroits pour former “les nexus”, zones de contact privilégié où la résistance électrique est moindre favorisant ainsi la dépolarisation. Ces fibres lisses sont formées de myosine (1 filament épais par fibre) entourée d’actine (environ 15 filaments fins par fibre), dont le glissement provoque la contraction de la fibre ; le principe de la contraction est le même que celui du muscle strié (avec intervention de Ca2+, de l’ATP pour donner de l’énergie), mais la réponse du muscle à l’excitation est plus longue et la contraction est plus soutenue.
Les contractions de ces muscles peuvent être localisées (activité segmentaire), servant au brassage des aliments ou propagées (péristaltisme) assurant ainsi le transit du bol alimentaire le long du tube digestif.
C. Commande neuro-humorale de l’activité sécrétoire et motrice.
Les activités motrice et sécrétoire du tube digestif sont sous un double contrôle nerveux et endocrinien. L’activité sécrétoire est à la fois exocrine et endocrine.
Les glandes exocrines sont situées dans la paroi même du tube digestif mais aussi à distance du tube digestif : glandes salivaires, foie, pancréas ; leur production est déversée dans la lumière du tube digestif par des canaux plus ou moins longs.
Les glandes endocrines sont situées dans la muqueuse du tube digestif ; elles sécrètent trois principales hormones :
- la gastrine (estomac),
- la sécrétine et
- la cholécystokinine (première portion du grêle) qui sont drainées directement par le sang (voie veineuse) et redistribuées (voie artérielle au tube digestif dont elles peuvent affecter la motilité et la sécrétion, même en des portions parfois éloignées de leur point d’origine (lieu de sécrétion).
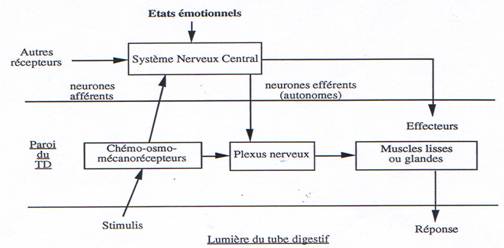
Les activités motrices et sécrétoires du tube digestif sont commandées :
- d’une part et en grande partie, par son propre système nerveux local (intrapariétal) ; il s’agit des plexus, qualifiés d’intrinsèques ou intra-muraux,
- d’autre part, par des voies nerveuses longues du système végétatif qui peuvent, soit se connecter sur les plexus, soit innerver directement le tube digestif.
Autrement dit, la commande nerveuse sur les systèmes sécrétoire et moteur est essentiellement locale, c’est-à-dire intrapariétale grâce aux plexus intramuraux. Elle peut aussi dépendre du système nerveux végétatif qui va agir directement ou indirectement. Il existe des réflexes :
- courts qui relient les récepteurs aux effecteurs par les plexus ;
- longs qui relient les récepteurs au système nerveux central —> plexus —>neurones —> effecteurs.
1. Régulation nerveuse : les plexus.
Les plexus sont faits de corps neuroniques, avec leurs prolongements axoniques et dendritiques, et des terminaisons nerveuses des fibres longues, ortho et parasympathiques.
• le plexus myentérique (ou d’Auerbach), situé entre la couche musculaire circulaire et la couche musculaire longitudinale.
Le plexus sous-muqueux (ou de Meissner) situé entre la muqueuse et la couche musculaire circulaire.
Ces plexus existent tout le long du tube digestif, de l’œsophage à l’anus ; leurs neurones se relaient entre eux par des synapses à l’intérieur d’un même plexus. Le plexus myentérique a des rapports plus étroits avec la musculature du tube digestif que le plexus sous muqueux qui aurait un rôle dans les activités sécrétoires et régulatrices du tube digestif et, à un moindre degré, motrices.
Les fibres du système nerveux végétatif, ortho et parasympathiques pénètrent dans la paroi du tube digestif et font synapse avec les neurones du plexus ; leurs actions s’exercent donc en grande partie par l’intermédiaire des plexus, mais parfois ces fibres court-circuitent les plexus et se terminent directement sur les muscles ou les glandes du tube digestif. C’est en partie le cas pour le nerf vague (X ou pneumogastrique), dont les fibres se distribuent aux parois de l’estomac, de l’intestin grêle et du côlon. Parmi ces fibres, certaines sont afférentes et d’autres efférentes.
Le contact entre les fibres nerveuses et les fibres musculaires se fait sans structure différenciée de type plaque motrice, mais par simple contiguïté ; la cellule nerveuse sécrète son médiateur au voisinage de la membrane musculaire sur laquelle il arrive par diffusion pour se fixer sur son récepteur spécifique. Il y a les neuromédiateurs classiques, l’acétylcholine et la noradrénaline mais aussi d’autres substances comme la sérotonine, l’histamine ou les prostaglandines, qui peuvent avoir des actions directes ou indirectes, activatrices ou inhibitrices.
2. Régulation hormonale.
A l’inverse de ce que l’on observe pour les éléments endocriniens (gonades, surrénales, hypophyse, thyroïde), les cellules qui sécrètent les hormones du TD sont des cellules isolées à travers tout l’épithélium de l’estomac et de l’intestin grêle ; c’est-à-dire qu’elles ne sont pas groupées en petits organes ou glandes.
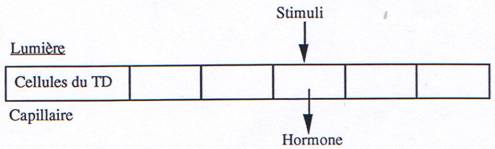
La stimulation a lieu au niveau de la lumière du TD, la sécrétion se fait au niveau des capillaires c’est-à-dire de l’autre côté de la cellule cible.
On retrouve certaines hormones en petites quantités également dans la lumière du TD (rôle paracrine des hormones). Une douzaine d’hormones sont considérées comme des hormones gastro-intestinales, seules trois le sont réellement : Sécrétine – CCK – Gastrine.
Les autres substances sont des hormones que l’on appelle candidats : – Bombésine – GIP (Peptide Inhibiteur Gastrique) – Motiline – Somatostatine – VIP (Peptide Vaso-actif Intestinal) – Villikinine – Entéroglucagon.
3. Schéma général du contrôle du tube digestif
Les muscles lisses et les glandes exocrines du tube digestif sont sous trois influences directes : 1- l’innervation extrinsèque. 2- l’innervation intrinsèque. 3- les hormones issues des propres parois du tube digestif.
Quant aux glandes endocrines responsables de l’élaboration et de la mise en circulation des facteurs hormonaux, elles sont aussi sous l’influence des commandes précédentes, mais elles répondent aussi aux changements de la composition et du volume du contenu du tube digestif.
Les récepteurs locaux sont sensibles aux caractéristiques chimiques du contenu du tube digestif et à la tension pariéale. Ces informations peuvent être transmises, soit aux plexus, soit aux centres supérieurs. Dans le premier cas, on a un réflexe dit court, à base de l’autorégulation digestive mais il n’échappe pas au contrôle supérieur, surtout lorsque le réflexe court est mis en jeu par des récepteurs situés loin du tube digestif (vue, odeur des aliments).
III. Physiologie.
A. Digestion.
1. Généralités.
a. Mécanismes généraux des sécrétions digestives.
Grâce à ses glandes à mucus, le tube digestif sécrète un film lubrifiant et protecteur contre l’agression mécanique et chimique des aliments. Ce film contient :
- des glycoprotéines, ou mucopolysaccharides, sécrétées par des glandes superficielles, ou par les glandes supérieures des cryptes ; elles participent à l’ajustement du pH, grâce à leur pouvoir tampon, leur sécrétion est permanente mais accélérée par le contact alimentaire.
- des sucs sécrétés par des glandes très diverses ; ces sucs contiennent d’une façon générale :
- des bicarbonates d’origine plasmatique (pour une faible part) mais surtout synthétisés.
- des électrolytes qui viennent aussi du plasma en concentration variable, du fait des mécanismes de sécrétions et de réabsorption.
- des protéines enzymatiques synthétisées de façon classique par les cellules.
Ces sécrétions sont sous le double contrôle neuroendocrinien avec une innervation végétative qui agit directement sur les cellules sécrétrices mais aussi sur les glandes endocrines qui libèrent des hormones régulatrices (activatrices ou inhibitrices) de la sécrétion des sucs. Leur libération peut se faire sous l’action du SNV mais aussi sous l’effet des actions mécanique et chimique des aliments, ce dernier facteur étant prépondérant.
Il y a une inter-relation fonctionnelle constante, nerveuse et hormonale ; les deux systèmes peuvent se potentialiser mutuellement, ou s’autoréguler, en formant des boucles de rétro-inhibition ou feed-back.
Exemples:
- La stimulation du nerf vague sensibilise la glande de l’estomac à l’action de la gastrine.
- La sécrétion de gastrine active les cellules stomacales sécrétant l’HCl ; les ions H+ libérés abaissent le pH qui inhibe la sécrétion de gastrine.
b. Conditions générales des hydrolyses enzymatiques
Le bol alimentaire va subir des modifications physiques et chimiques.
- fragmentation par la mastication.
- ramollissement, dissolution et dispersion par l’eau.
- action acide du suc gastrique.
- action des nombreuses enzymes qui scindent les molécules.
Ces réactions enzymatiques ont une vitesse qui dépend de la température (en fait peu d’augmentation car elle est uniforme dans le tube digestif) et surtout du pH spécifique à chaque enzyme : pepsine -> pH acide – trypsine -> pH neutre.
Les enzymes protéolytiques sont livrées par la glande sous forme de précurseurs inactifs :
Pepsinogène, trypsinogène, etc. qui sont activés par amputation d’un segment qui masque le site actif de l’enzyme ; ces amputations sont réalisées par des protéases, appelées kinases, plus ou moins spécifiques et qui nécessitent souvent la présence de l’ion Ca2+.
Les lipases n’agissent que lorsque le substrat est en émulsion fine et stable, d’où la présence d’agents émulsifiants tels que les sels biliaires.
Enfin, il y a des enzymes digestives endo-cellulaires qui n’agissent que lorsque le substrat pénètre dans la cellule, ou lorsque la cellule est desquamée, libérant ainsi son enzyme dans le tube digestif.
c. Méthodes générales de l’exploration de la fonction digestive
1. Exploration de la mécanique digestive
On peut suivre les variations de la pression endo-cavitaire des différents segments. Elles sont le reflet du tonus pariétal et des contractions rythmiques. On utilise des sondes ouvertes, des sondes à ballonnets, des jauges de contrainte ou des capsules radio-émétrices.
On peut aussi mesurer les activités électriques du tube digestif à l’aide d’électrodes qui mesurent des potentiels d’actions. Le transit peut être apprécié sur toute la longueur du tube digestif grâce à des colorants ou des traceurs radioactifs que le sujet ingère et dont on suit l’élimination en fonction du temps.
La radiographie et la radio-cinématographie permettent, grâce à l’ingestion de produits radiopaques, plusieurs possibilités :
- visualiser les dimensions et la forme des cavités digestives ; déceler à leurs niveaux d’éventuelles anomalies : sténoses, stases, ulcères, tumeurs, etc.
- analyser les mouvements et mesurer les temps intermédiaires de transit (oesophagien, stomacal, etc.)
2. Exploration des sécrétions digestives et de leur régulation.
On peut recueillir les différents sucs digestifs par des fistules temporaires ou chroniques chez l’animal. Chez l’Homme, on utilise en général une sonde placée par voie naturelle (tubage gastrique ou duodénal). On peut ainsi recueillir des sucs digestifs et en préciser les principales caractéristiques physico-chimiques : volume, pH, viscosité, électrolytes, etc. On peut également mesurer in vitro, sur des substrats adéquats, les activités enzymatiques de ces sucs digestifs.
En ce qui concerne les hormones, on utilise des techniques de radio-immunologie qui permettent de doser, dans le sang et dans les tissus, de très petites quantités d’hormones (nano ou picogrammes).
Le principe de ces dosages sera détaillé au cours d’autres enseignements, on peut ainsi doser la gastrine, la sécrétine ou la cholécystokinine.
3. Mesure du coefficient d’utilisation digestive (CUD).
Des méthodes permettent d’évaluer les possibilités digestives et surtout d’absorption digestive d’un individu. On peut doser dans le sang certains aminoacides mais la méthode la plus utilisée consiste à doser l’azote dans l’ingéré (aliments) et dans les excrétats (urine et fèces) afin de connaître par différence, l’azote retenu par l’organisme ; on peut ainsi déterminer certains coefficients, comme le CUD, le CEP, etc.
1. Bouche – Pharynx – Oesophage.
L’extrémité orale constitue un organe de préhension grâce à ses muscles (joues, lèvres, langue) ; les aliments solides vont être l’objet, dans la bouche, d’actions mécaniques (mastication) et chimique (insalivation).
a. Mastication
Les fonctions essentielles des dents sont de mordre et de mastiquer pour prélever et réduire cette bouchée en fragments assez petits pour être déglutis. La pression exercée par les dents est très grande ; pression des incisives : 10 à 25 kg ; des molaires environ 100 kg.
La mastication prolongée est une caractéristique de l’Homme. De nombreux animaux (chat, chien) avalent sans mâcher ; l’action essentielle de la mastication est de réduire la taille des morceaux pour éviter des accidents.
La contraction des muscles masticateurs (temporal, masseter) est sous le contrôle nerveux de la branche motrice du trijumeau (nerf crânien n05), dont l’origine serait un centre masticateur dans le bulbe rachidien. La mastication peut être volontaire mais aussi déclenchée par un mécanisme réflexe avec, comme point de départ, des récepteurs situés dans la bouche (un animal décortiqué conserve la mastication quand un aliment est placé dans sa bouche).
En plus du contrôle volontaire (nerfs somatiques) des muscles squelettiques de la bouche et de la mâchoire, les mouvements rythmiques de la mastication sont déclenchés de façon réflexe par la pression des aliments sur les gencives, les dents, le palais et la langue (àinhibition des muscles qui maintiennent la bouche fermée).
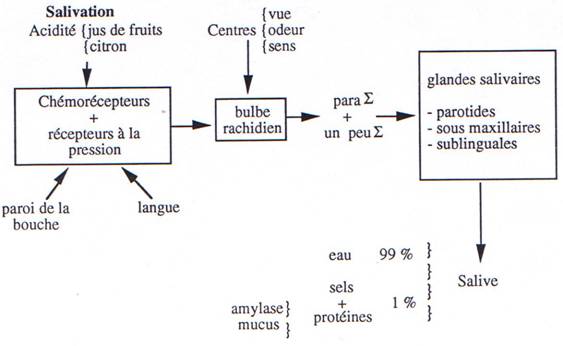
b. Salivation.
Trois paires de glandes exocrines sécrètent la salive (chez l’Homme, environ 1 à 2 litres /24 H) ; ce sont les glandes parotides, sous maxillaires et sublinguales.
La salive parotidienne est fluide (riche en eau) ; les 2 autres salives sont plus visqueuses (mucus). La salive contient 99 % d’eau, des sels minéraux et des protéines (1 %).
Les protéines les plus caractéristiques sont :
- les mucines qui, mélangées à l’eau, forment le mucus qui imbibe et lubrifie le bol alimentaire : glycoprotéines, mucopolysaccharides.
- la ptyaline c’est une amylase qui dégrade les polysaccharides en disaccharides ; ce travail commence dans la bouche et se poursuit dans l’estomac, tant que le pH acide n’inhibe pas cette enzyme.
La composition de la salive varie en fonction du débit de sécrétion et du stimulus qui est à l’origine de la salivation ; il y aura une sécrétion primaire assurée par les acinus et remaniée au cours de son écoulement par des phénomènes de réabsorption (Na+), (C03H–) ou de sécrétion (K+), pour aboutir à une salive définitive.
La sécrétion salivaire est permanente mais son débit varie selon les circonstances.
Les glandes salivaires reçoivent une double innervation végétative: ortho-sympathique (adrénergique) et parasympathique (cholinergique) et, contrairement au cas général, il n’y a pas antagonisme entre les deux systèmes ; ils sont tous les deux activateurs, le parasympathique étant, et de loin, le plus actif.
La boucle réflexe comprend une stimulation des récepteurs buccaux (chimio-récepteurs et mécano-récepteurs), un cheminement par des fibres jusqu’aux centres bulbaires d’intégration puis retour par d’autres fibres jusqu’aux effecteurs. Les fibres cholinergiques agiraient surtout au niveau de la sécrétion primaire (production d’eau et d’électrolytes) et les fibres adrénergiques agiraient plutôt sur les cellules des canaux excréteurs (K+,C03H–).
Les stimulus les plus efficaces sont les solutions acides diluées (jus de citron : 7 – 8 ml/min) ; le point de départ peut aussi être extra-buccal (œsophage, vue, odeur, sons). Ces réflexes sont très conditionnables ; c’est le réflexe classique de Pavlov ; par exemple l’expression « l’eau à la bouche ».
Il n’y a pas de commande hormonale spécifique de la salivation, mais certaines hormones peuvent avoir une action, comme l’ADH et l’aldostérone. L’ADH réduit le débit ; l’aldostérone augmente la réabsorption du Na+ et la sécrétion du K+.
Les rôles de la salive sont donc multiples :
- commencer l’hydrolyse de certains glucides.
- humecter la bouche (indispensable à l’élocution).
- solubiliser les substances chimiques qui peuvent ainsi stimuler les papilles gustatives.
- enrober le bol alimentaire de mucus pour permettre sa déglutition.
c. Déglutition.
C’est un acte réflexe complexe qui est provoqué lorsque le bol alimentaire poussé par la langue est propulsé dans l’estomac. Il existe des récepteurs mécaniques du pharynx qui envoient des influx sensitifs vers le centre bulbaire de la déglutition. Ce centre coordonne les mouvements de la déglutition en envoyant à son tour des influx moteurs vers les effecteurs, constitués par les 25 muscles du pharynx, du larynx et de l’œsophage. Une fois amorcée, la déglutition ne peut plus être arrêtée ; c’est le type de réflexe du tout ou rien, coordonné, automatique, programmé par les connections synaptiques.
On distingue classiquement trois temps dans ce réflexe de déglutition:
- le temps buccal : Il est assuré par la langue, sous contrôle volontaire : il permet de propulser par ses mouvements, le bol vers le pharynx.
- le temps pharyngien : La langue obture l’orifice buccal pour empêcher le retour dans la bouche ; il y a fermeture des fosses nasales par le voile du palais, fermeture des voies respiratoires par la glotte, puis par l’épiglotte, empêchant ainsi toute fausse route du bol, ouverture du sphincter oesophagien supérieur et passage des aliments
- le temps oesophagien : Dans l’œsophage, le bol est poussé vers l’estomac par une onde péristaltique qui se propage de proche en proche (2 à 4 cm/s) Elle est commandée au début par le système nerveux végétatif puis, en fin de parcours, par les plexus. Plusieurs ondes peuvent être nécessaires pour vider l’œsophage (bol trop gros) ; elles sont puissantes et permettent le passage contre la pesanteur (tête en bas).
Note : pendant la grossesse, la pression abdominale augmente : le contenu stomacal est en parti refoulé ; l’œsophage est irrité par le suc gastrique : -> pyrosis.
La déglutition des aliments solides ou pâteux dure 1-2 secondes dans la bouche, moins de 1 seconde dans le pharynx, 3-5 secondes dans l’œsophage. La déglutition des liquides est plus rapide ; on peut aussi déglutir de l’air jusqu’à 500 mL, dont la plus grande partie ne dépasse pas l’œsophage, car il est expulsé par éructation, mais il peut aussi arriver dans l’estomac (100 mL), puis dans l’intestin.
1. Digestion dans l’estomac
L’estomac est un réservoir qui sécrète un acide fort, l’HCl et plusieurs enzymes. La digestion stomacale consiste en un morcellement du bol alimentaire en molécules, ou ensemble de molécules, encore trop important pour être absorbé : on parle du chyme stomacal.
a. Digestion mécanique.
L’estomac est une poche très plissée, d’un volume moyen de 50 mL à vide et qui se déplisse lors du remplissage (1,5 L) ; sa structure est décrite dans le paragraphe précédant de l’anatomie. C’est au niveau de l’estomac que les plexus sont les plus nombreux (coup de poing) et les fibres orthosympathique et parasympathique assurent la liaison avec l’axe cérébro-spinal.
Il y a une activité électrique de base, sous forme d’ondes, qui provoque des contractions musculaires lentes qui vont du cardia au pylore.
La première bouchée déglutie arrête cette activité et l’estomac reste immobile pendant 30 à 60 minutes après le début du repas ; les aliments ingérés se disposent en couches successives.
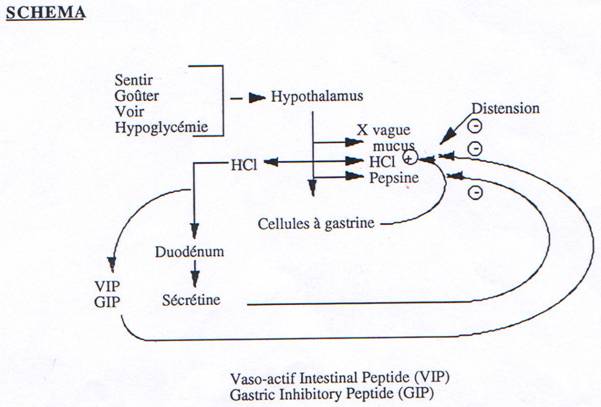
Après ce délai, les ondes reprennent, mélangent les aliments et les sucs ; elles poussent le bol vers le pylore dont le sphincter est fermé ; le bol reflue vers le cardia et ce brassage continue jusqu’à ce que le chyme réponde aux critères de pH et de granulométrie. L’estomac se vide par petites éjaculations successives et le temps d’évacuation peut aller de 20 mn pour les liquides, à 5-6 heures pour les repas normaux à 12, 18 et même 24 heures pour les grandes “bouffes”. Ces mouvements sont régulés par réflexes courts (plexus) et par réflexes longs (SNV) : les stimuli sont thermiques, mécaniques et chimiques. La stimulation du nerf vague renforce l’activité gastrique et le système orthosympathique la diminue. Ces actions sont complétées par l’intervention de diverses hormones : la gastrine les augmente ; le glucagon, la sécrétine et le VIP les diminuent.
b. Suc gastrique.
Sur le plan sécrétoire, on distingue deux parties fonctionnellement distinctes dans l’estomac :
- la muqueuse de la poche principale (fundus) qui élabore les enzymes (cellules principales) et dont les cellules pariétales, ou bordantes, sécrètent les ions H+.
- la région antro-pylorique (antre ou antrum), dont les glandes donnent des sécrétions alcalines riches en bicarbonates. La gastrine y est aussi sécrétée.
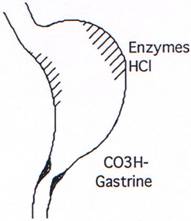
1. Composition.
Le suc gastrique est sécrété de façon permanente (environ 2 litres/24 h) ; il augmente au cours des repas ; c’est un liquide incolore, visqueux et acide ; il contient du mucus, des électrolytes (H+, Cl, Na+, K+, CO3H–, des enzymes, surtout des pepsines et une glycoprotéine le facteur intrinsèque de Castle, qui est nécessaire à l’absorption de la vitamine B12).
1- l’HCl :
C’est un acide fort, totalement dissocié dans la lumière gastrique. On ne connaît pas le mécanisme moléculaire précis de sa sécrétion par les cellules pariétales. L’ion H+ peut être produit par oxydo-réduction (pompe rédox) ou par dissociation de l’eau. Sa production et sa libération par le pôle muqueux de la cellule sont des mécanismes actifs consommateurs d’énergie (ATP). L’ion OH– (dans le cas de la dissociation de l’eau) est neutralisé dans la cellule pariétale par les bicarbonates formés à partir du C02 sanguin qui, sous l’action de l’anhydrase carbonique, forment des ions HCO3– rejetés dans le plasma au pôle séreux de la cellule pariétale. L’ion Cl– se déplace, du pôle séreux au pôle muqueux, par un phénomène actif, contre un gradient électrochimique. C’est finalement de l’HCl qui est déversé dans la lumière amenant le pH au voisinage de 1.
2- les protéines enzymatiques gastriques :
Ce sont des protéases, lipases et uréases. Leur synthèse est classique : réticulum endothélial, appareil de Golgi.
Pour les protéases, seule la pepsine a une activité digestive importante ; elle est sécrétée sous forme de pepsinogène ; l’amputation du fragment inhibiteur est induite par l’HCl et se poursuit par l’action de la pepsine
La lipase n’agit que sur des acides gras à chaîne courte. Le rôle de l’uréase est inconnu.
Remarque : Chez les ruminants, la présure est une peptidase qui agit sur la caséine du lait ; chez l’homme, ce rôle est joué par la pepsine.
2. Actions.
Grâce à l’HCl, le suc gastrique “cuit” les aliments ; il dissout la cellulose et les fibres conjonctives des faisceaux musculaires des viandes qui se fragmentent. Son action protéolytique est due aux pepsines. Ce sont des endopeptidases qui agissent à pH 1-3, 5, surtout sur la fonction amine d’acides aminés aromatiques (phénylalanine, tyrosine) ; elles digèrent donc incomplètement les protéines.
Le suc gastrique stimule les chimio-récepteurs et inhibe la sécrétion de gastrine.
Remarque : La digestion gastrique n’est pas indispensable ; certains individus, privés partiellement ou totalement d’estomac (ulcères, cancer, nécessitant une gastrectomie) digèrent des aliments fragmentés et supplémentés en vitamine B12.
3. Régulation de la sécrétion (gastrine, CCK).
Les productions d’acides et d’enzymes sont sous un double contrôle : nerveux et hormonal.
On distingue :
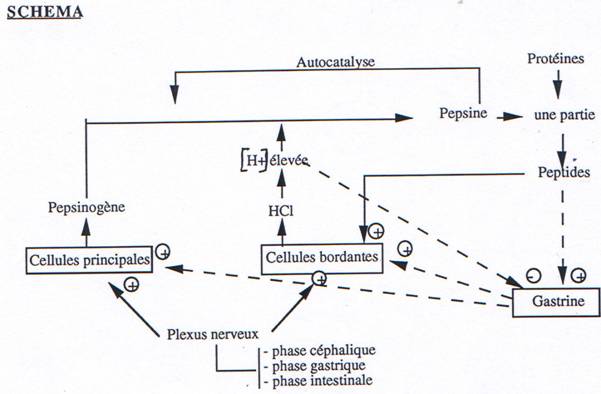
- La phase céphalique : Au cours de cette phase, la sécrétion s’accroît avant que les aliments n’aient atteint l’estomac. C’est par la voie vagale, dont les fibres parasympathiques servent de relais entre l’estomac et les centres nerveux supérieurs, que se réalise cette sécrétion psychique qui peut être déclenchée par la vue, l’odeur, le goût et le souvenir d’un aliment. Ce suc d’amorce est important ; il accueille les aliments et commence la digestion des protéines en peptides qui deviennent à leur tour des stimulateurs de la sécrétion gastrique.
- La phase gastrique : L’arrivée des aliments dans l’estomac déclenche la sécrétion gastrique d’HCl et d’enzymes. Cette sécrétion est due à la gastrine produite par les cellules de la muqueuse de l’antrum. Le stimulus le plus puissant de la sécrétion de gastrine est la présence de protéines alimentaires dans l’estomac mais les protéines intactes sont moins efficaces que les fragments peptidiques et que certains acides aminés. La stimulation mécanique de l’antrum déclenche aussi la sécrétion de gastrine ainsi que la stimulation du nerf vague.
Remarque : L’alcool, la caféine, le cola sont de forts stimulateurs de cette sécrétion. Leur prise est souhaitable avant le repas ; elle est néfaste en dehors des repas (acidité en augmentation). L’anesthésie de la muqueuse antrale supprime la sécrétion de gastrine il s’agit donc de réflexes locaux qui stimulent les cellules à gastrine, par contre, ces cellules sont inhibées par les ions H+, la sécrétine, le glucagon et la somatostatine.
La Gastrine :
C’est un peptide de 17 acides aminés, dont les 5 derniers sont responsables de ses effets. Elle possède de nombreux sites d’action tout le long du tube digestif.
En terme de biologie moléculaire, on peut voir les homologies de certaines séquences de la gastrine humaine et de celle du porc. Elles ne diffèrent entre elles que par un seul acide aminé.
On peut comparer aussi avec une autre hormone, la cholécystokinine qui possède la même séquence terminale d’acides aminés ; mais elle est moins efficace que la gastrine car l’efficacité dépend aussi de l’autre partie de la molécule qui est différente entre les 2 hormones et qui est responsable de l’affinité pour le site récepteur.
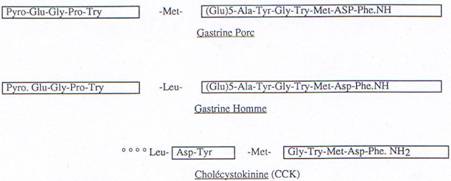
Les actions cellulaires de la gastrine consistent surtout à stimuler la sécrétion d’HCl par les cellules pariétales. Ces cellules ont au moins trois types de récepteurs : gastrine, histamine et ACh. La gastrine stimule aussi la sécrétion de pepsine et celle des enzymes pancréatiques ; elle favorise le développement et la régénération de la muqueuse gastrique ; elle renforce la motricité du sphincter oesophagien inférieur et celle de l’antrum.
Les facteurs qui inhibent la sécrétion acide de l’estomac sont les mêmes que ceux qui inhibent la sécrétion de gastrine ; ce sont surtout les peptides hormonaux produits par la muqueuse de l’intestin grêle et par le pancréas : sécrétine, glucagon, G.I.P et V.I.P.
Cette phase d’inhibition de la sécrétion gastrique est souvent qualifiée de phase intestinale.
2. Digestion dans l’intestin grêle.
L’intestin grêle reçoit le chyme gastrique et les sucs pancréatique, biliaire et intestinal ; il est le siège de la majeure partie de la digestion enzymatique.
a. Digestion mécanique
Il y a deux types de contractions.
- les contractions segmentaires : Elles apparaissent sur un segment de 2 à 3 cm, disparaissent et réapparaissent sur le segment voisin. Ce type de mouvements favorise le brassage des aliments mais n’est pas propulsif.
- les contractions propulsives : Elles sont dues aux muscles circulaires qui se contractent en amont et se relâchent en aval, formant ainsi un anneau de contraction qui pousse en avant le bol alimentaire. La régulation de cette motricité se fait par voie réflexe : ce sont les réflexes gastro-iléal, iléo-gastrique et intestino-intestinal. Les stimuli sont chimiques et mécaniques ; les voies afférentes sont nombreuses (nerf splanchnique) ; les centres sont médullaires qui envoient par les voies adrénergiques ou cholinergiques des réponses activatrices ou inhibitrices.
>Deux hormones renforcent la motricité du grêle : la gastrine et la cholécystokinine.
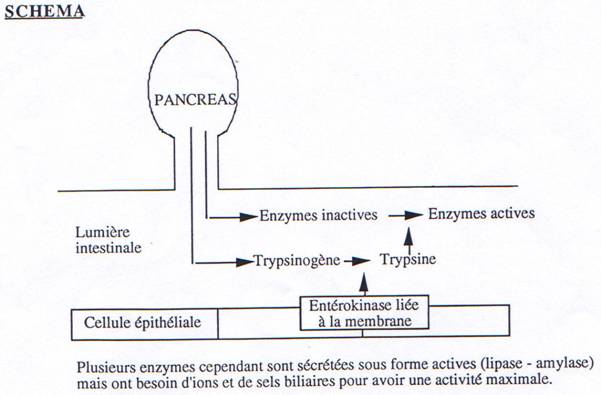
b. Suc pancréatique.
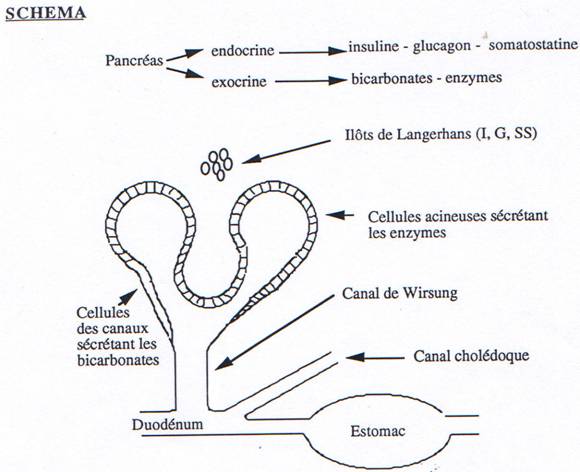
Le suc pancréatique est élaboré par le pancréas exocrine ; il est déversé par un canal dans le duodénum. Pour l’emplacement du pancréas, voir le schéma du tube digestif ; de même pour la structure du pancréas qui est constitué de lobules regroupant des acini exocrines, s’ouvrant sur des canalicules excréteurs, qui confluent vers le canal principal, ou de Wirsung, abouché au duodénum par l’ampoule de Vater ; cette ampoule est contrôlée par le sphincter d’Oddi. Il y a aussi un ou plusieurs canaux accessoires, dits de Santorini. Enfin, parmi les lobules, de place en place se trouvent des amas de cellules endocrines, formant les îlots de Langerhans.
1. Composition.
Le suc pancréatique est sécrété au taux moyen de 1 à 2 litres /24 h. C’est un liquide incolore muqueux, pH 8,5 ; il contient des électrolytes : Na+ ; K+ ; Cl- et CO3H–, sécrétés par les cellules canaliculaires, des protéines enzymatiques dont une amylase ou 1-4 glucosidase qui hydrolyse les disaccharides en sucres simples, une lipase qui libère des acides gras et des monoglycérides à partir des triglycérides émulsionnés et des phospholipases dont la phospholipase A, des pro-enzymes inactives activées sous l’action de la trypsine, elle-même y compris :
- le trypsinogène activé en trypsine dans le duodénum par l’entérokinase. C’est une endopeptidase qui hydrolyse à pH alcalin certains acides aminés basiques (lysine, arginine).
- le chymotrypsinogène donnera la chymotrypsine, endopeptidase qui hydrolyse les liaisons d’acides aminés aromatiques (phénylalanine, tyrosine).
- La proélastase donne l’élastase, une endopeptidase active sur les liaisons des acides aminés courts (glycocolle, alanine).
- la procarboxypeptidase, activée en carboxypeptidase, qui libère l’acide aminé C-terminal de la protéine.
La ribonucléase et la désoxyribonucléase : ce sont des estérases des acides nucléiques qui les transforment en mononucloéotides libres.

Toute cette partie organique du suc pancréatique est sécrétée par les cellules acineuses.
2. Régulation de la sécrétion.
La régulation de la sécrétion pancréatique est à la fois nerveuse et hormonale. Les sécrétions électrolytiques et protéiques, bien que simultanées, ont chacune leur propre régulation.
Régulation nerveuse : Le pancréas est innervé par le nerf pneumo gastrique, cholinergique, et le nerf splanchnique, adrénergique. Les stimulus de départ sont la vue, le goût, l’odeur et le contact des aliments.
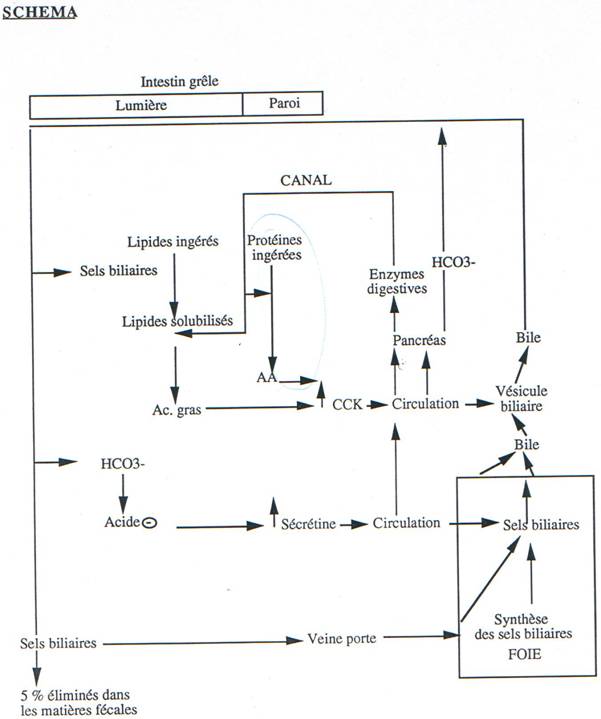
Régulation hormonale : il y a intervention de la sécrétine, de la cholécystokinine et de la gastrine.
SECRETINE :
C’est à partir des travaux de Bayliss et Starling sur la sécrétine, en 1902, qu’a été dégagée la notion d’hormone ; elle a été isolée en 1961 et séquencée en 1969. C’est un peptide de 27 acides aminés dont les principales actions sont :
- Stimuler la sécrétion de la pepsine gastrique.
- Inhiber celle de l’HCl.
- Stimuler les sécrétions biliaire et intestinale.
- Stimuler la sécrétion pancréatique, surtout celle des bicarbonates mais très peu celle des enzymes
La sécrétion de sécrétine est stimulée par les fibres cholinergiques (nerf vague), les peptides, quelques acides aminés et acides gras et surtout par les ions H+.
CHOLECYSTOKININE = PANCREOZYMINE :
On a longtemps cru, de 1928 à 1964, qu’il s’agissait de deux hormones différentes, alors que c’est un principe actif unique, un peptide dont les actions sont les suivantes :
- augmentation de la sécrétion biliaire (action cholagogue),
- potentialise l’action de la sécrétine sur le pancréas,
- augmente la sécrétion du pancréas surtout celle d’enzymes,
- augmente la sécrétion d’HCl et d’enzymes par l’estomac (comme la gastrine).
La CCK a les mêmes facteurs d’activation que la sécrétine.
GASTRINE (cf. pages précédentes).
En résumé, la sécrétion pancréatique est sous la dépendance :
- d’une phase céphalique : réflexe par voie vagale,
- d’une phase gastrique par la gastrine,
- d’une phase intestinale avec la sécrétine et la cholécystokinine.
L’action du pancréas est déterminante, car les bicarbonates amènent le pH à une valeur moins agressive pour la muqueuse (plus propice aux activités enzymatiques qui attaquent tous les types de nutriments), l’amylase pancréatique prend le relais de l’amylase salivaire ; la lipase digère les lipides et les protéases hydrolysent plus avant les protéines.
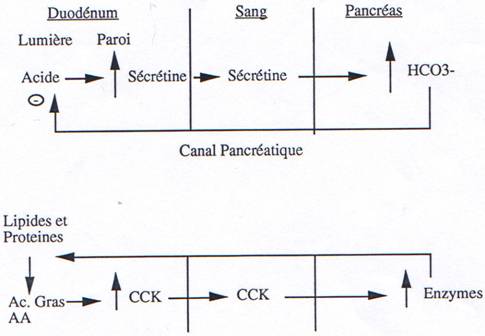
Comme la quantité de bicarbonates sécrétés par le pancréas est contrôlée de façon réflexe par la quantité d’acide qui pénètre dans le duodénum en provenance de l’estomac, la quantité de HCO3– sécrétée par le pancréas est approximativement normalement égale à la quantité d’acide sécrétée par l’estomac. Ceci signifie que les HCO3– libérés dans le sang sont normalement égaux à la quantité d’acide libérée dans le sang par le pancréas. (Diarrhée = perte d’HCO3– = accumulation d’acide dans le sang ; idem vomissements ; donc alcaliniser le sang).
Plusieurs enzymes cependant sont sécrétées sous forme actives (lipase – amylase) mais ont besoin d’ions et de sels biliaires pour avoir une activité maximale.
c. Bile (Foie).
La sécrétion biliaire est sécrétée au taux de 0,5l /24 h. La bile est sécrétée par le foie ; puis elle est excrétée par les voies biliaires dans le duodénum.
1. Composition.
La bile est un liquide jaune, ambré, qui verdit par oxydation, ; elle est constituée de plusieurs éléments:
- soluté aqueux d’ions : Na+, K+, Ca2+, Cl–, CO3H–.
- substances organiques : pigments, protéines, mucus ;
- lipides comme les sels biliaires (70 %), les lécithines (25 %) et le cholestérol (5%).
Parmi les pigments, il faut citer la bilirubine, fabriquée par le foie à partir de l’hème de l’hémoglobine issue de la lyse des vieilles hématies. Le cholestérol et les lécithines émulsifient les lipides.
Les sels biliaires sont importants sur le plan physiologique : ils sont synthétisés à partir des acides taurocholique et glycocholique, qui sont fabriqués par le foie, à partir des acides cholique et désoxycholique, qui ont une partie hydrophile et qui sont conjugués à deux acides aminés, la taurine et le glycocolle, pour être encore plus hydrophiles. Les sels biliaires jouent le rôle de détergents qui, par la formation de micelles, solubilisent les lipides dans l’eau ; ils sont en partie réabsorbés par l’intestin et reviennent au foie par la veine-porte ; ils sont ensuite réutilisés grâce au cycle ENTERO-HEPATIQUE.
2. Régulation de la sécrétion.
L’influence du SNV est peu importante ; les crises de foie d’origine psychique sont douteuses ; ce sont surtout les hormones : gastrine, sécrétine et cholécystokinine qui stimulent la vidange de la vésicule biliaire.
3. Rôle.
Grâce aux bicarbonates, la bile participe à la neutralisation du chyme gastrique ; grâce aux sels biliaires, elle permet l’émulsion stable des lipides alimentaires (cholestérol, vitamines liposolubles [A, D, E, K] et lipides) permettant leur absorption. Les sels biliaires augmentent la motricité colique et favorisent la défécation.
d. Suc intestinal.
1. Composition.
La muqueuse duodénale sécrète du mucus et des bicarbonates (surtout par les glandes de Brünner), dont le rôle est de protéger la muqueuse et de neutraliser le pH. La muqueuse est très plissée, avec de nombreuses villosités recouvertes d’une couche unicellulaire d’entérocytes, dont le pôle apical est hérissé de microvillosités donnant l’aspect d’une bordure en brosse.
L’activité enzymatique du suc intestinal vient des enzymes libérées par la rupture des cellules desquamées (200 g/24 h). Entre les villosités, s’ouvrent des cryptes, les glandes de Lieberkuhn, dont la paroi est constituée de divers types de cellules :
- cellules à gastrine (Cellules G) ;
- cellules à sécrétine (Cellules S) ;
- cellules à cholécystokinine (Cellules I) ;
- cellules à somatostatine (Cellules D) ;
- cellules à entéroglucagon (Cellules E) ;
- ainsi que d’autres cellules qui sécrèteraient d’autres peptides hormonaux.
Le suc intestinal contient des électrolytes, du mucus et peu d’enzymes, sauf l’entérokinase qui active le trypsinogène.
2. Régulation de la sécrétion.
La sécrétion du suc intestinal est dépendante du SNV. La gastrine déclenche la sécrétion duodénale. La régulation de l’excrétion d’eau et des électrolytes est sous la dépendance, en partie, du système AMPc – adénylate cyclase ; c’est par ce biais qu’interviennent le VIP, la sécrétine et les prostaglandines.
3. Activité digestive de la muqueuse intestinale.
L’activité digestive de la muqueuse intestinale consiste en une série d’hydrolyses, de plus en plus poussées, par des osidases (lactase, maltase, saccharase) et par des peptidases pour donner des oses et des acides aminés. Ces molécules simples (oses ou diosides, acides aminés ou peptides, acides gras ou monoglycérides, eau et électrolytes) ont des tailles et des caractéristiques physico-chimiques compatibles avec l’absorption intestinale.
3. « Digestion » dans le gros intestin (côlon).
Du fait de l’absorption digestive, le côlon reçoit seulement un mélange encore liquide, qui correspond aux résidus alimentaires (fibres de cellulose) et aux cellules intestinales desquamées.
a. Motricité colique et défécation.
Le côlon comprend 3 segments le côlon ascendant droit, le côlon transverse, et le côlon descendant gauche ; puis il débouche dans le rectum par le côlon sigmoïde.
L’innervation du côlon droit et des 2/3 du côlon transverse est parasympathique par le nerf vague ; elle est orthosympathique par le nerf splanchnique ; le reste est innervé par les nerfs pelviens (ou érecteurs) cholinergiques et par des nerfs hypogastriques adrénergiques.
Les mouvements de segmentation sont très lents et non propulsifs ; ils permettent au bol de séjourner dans le côlon, de 18 à 24 h, pour que les bactéries se multiplient. Deux à trois fois par jour, la motricité s’accroît pour donner des contractions en masse, dans le côlon ascendant et dans le côlon transverse, poussant ainsi le bol vers le côlon descendant, dont les mouvements péristaltiques amènent les fèces au rectum. La distension du rectum sous l’effet des fèces déclenche le réflexe de défécation.
Ce réflexe de la défécation est surtout le fait des plexus locaux. La réponse est une contraction de la musculature rectale avec relâchement du sphincter anal et accélération du péristaltisme du côlon pelvien. La défécation et momentanément aidée par une augmentation de la pression abdominale, obtenue par la contraction des muscles du thorax et de l’abdomen, après une profonde inspiration et fermeture de la glotte. La défécation est un réflexe conditionnable (le journal) et sujet à des croyances (si on ne va pas à la selle une fois par jour, on s’intoxique par les bactéries qui prolifèrent).
Remarque : on a relaté le cas d’un sujet qui a passé un an sans aller à la selle, sans pathologie, sauf un inconfort évident (environ 25 à 30 kg de selles, au lieu des 150 g/j habituels).
b. Phénomènes chimiques dans le côlon.
La muqueuse du côlon est lisse; sa surface est creusée de cryptes; il y a peu de villosités, mais de nombreuses cellules à mucus ; sécrétion aqueuse peu abondante, alcaline car riche en bicarbonates ; absence d’enzymes digestifs. Du mucus et les bicarbonates enrobent les selles, dont le pH de surface est neutralisé ; les selles liquides ou molles sont mal neutralisées et irritantes pour les muqueuses.
Le système cholinergique renforce la sécrétion colique et le système adrénergique la réduit.
Le côlon est surtout un lieu où se parfait la réabsorption de l’eau et des électrolytes.
Le cours est très pauvre en schéma donc difficile à comprendre.
Il y en avait assez pour moi pour avoir ce module. Cela dépend de chacun. J’imagine que vous devez avoir une bibliothèque universitaire pas très loin pour y trouver d’autres schémas ?